52. Poruchy metabolizmu tuků
Poruchy metabolizmu tuků
Dyslipidémie a hyperlipidémie jsou skupinou chorobných stavů, které souvisí s výskytem abnormálních hladin lipidů v krevním séru (hodnoty vyyší, nebo proaterogenní složení). Zmíněné abnormální hodnoty jsou považovány za aterogenní a jsou spojeny se zvýšeným kardiovaskulárním rizikem. Poruchy metabolizmu tuků mohou být primární i sekundární (nefrotický syndrom, hypotyreóza).
Poruchy metabolizmu tuků
a) izolovaná hypercholesterolemie
b) izolovaná hypertriglyceridemie
c) smíšená dyslipidemie
Projevy: Poruchy metabolizmu tuků bývají asymptomatické, nebo se projevují až svými kardiovaskulárními komplikacemi. Vzácně se těžší dyslipidemie mohou projevit vznikem xantomů a xantelasmat a arcus lipoides corneae. Vysoké TAG zvyšujá riziko rozvoje akutní pankreatitidy.
Při přístupu k dyslipidémii je vhodné vzít v potaz kardiovaskulární riziko daného pacienta, které vyjadřujeme tabulkami SCORE rizika (věk, pohlaví, kouření, TK, cholesterolemie).
Cílem terapie je snížit TAG u všech jedinců pod 1,7 mmol/l a snížit LDL:
a) pod 3 mmol/l u jedinců s nízkým rizikem (SCORE riziko pod 1%)
b) pod 2,5 mmol/l u pacientů se středním rizikem (SCORE riziko 1-4%)
c) pod 1,8 mmol/l u pacientů s vysokým rizikem (SCORE riziko 5-9%)
d) pod 1,4 mmol/l u jedinců s velmi vysokým rizikem (SCORE riziko 10% a více)
I po korektním zaléčení LDL zůstává u řady reziduální riziko KV příhod do značné míry určené nízkým HDL a vysokými TAG.
Pozn. 1: U zcela zdravého jedince je doporučeno nasadit statin při hladině celkového cholesterolu nad 8 mmol/l.
Pozn. 2: Snížení LDL o 1 mmol/l sníží KV riziko o 1/3!
Pozn. 3: Dle studie Ascot dobrá kompenzace TK a dyslipidemie sníží KV riziko o 45%!
Pozn. 4: Studie Improve-IT pojednává o lepším efektu při kombinační léčbě u dyslipidemie při použití statinu a ezetimibu!
Terapie: Terapii dyslipidémie můžeme rozdělit na nefarmakologickou a farmakologickou. Nefarmakologická zahrnuje zákaz kouření, dietní opatření s redukcí příjmu živočišných tuků a jednoduchých sacharidů, dostatkem pohybu a zvýšeném přísunu ryb a vlákniny. Maximální povolení množství alkoholu je 20g denně u muže a 10 g denně u ženy.
Farmakologická terapie zahrnuje podávání statinů, fibrátů a ezetimibu, případně jejich kombinací.
Statiny – Statiny jsou nejpoužívanější léky na snížení hladiny LDL cholesterolu, blokují endogenní syntézu cholesterolu zablokováním HMG-CoA reduktázy. Původnější statiny (simvastatin) se pro lepší efekt na metabolizmus cholesterolu podávaly večer, u novějších lze podávat i v ranních hodinách. Hlavním nežádoucím účinkem je zvýšení jaterních testů a riziko vzniku statinové myopatie, která ve vzácných případech může mít i podobu rhabdomyolýzy. Z lékových interakcí je nutné zmínit výrazné zesílení efektu simva- a atorvastatinu při současném užívání ATB klaritromycinu. Dávku atorvastatinu není nutno významně redukovat u CKD, dávku rosuvastatinu však ano.
Statiny se podávají u ICHS, ICHDK a po iCMP. Pacienty s diabetem stran léčby statiny automaticky považujeme podle SCORE systému za rizikové až vysoce rizikové pacienty.
Fibráty – Fibráty ovlivňují zejména hladinu TAG, výrazně méně hladinu LDL. Nasazujeme je u izolované hypertriglyceridemie, nebo do kombinace se statinem u smíšené dyslipidemie.
Ezetimib – Ezetimib je sloučenina, která blokuje vstřebávání exogenního cholesterolu z potravy. Většinou se nepodává jako lék první volby, ale je vhodný o kombinace se statiny při jejich nedostatečném účinku. Dle studie Improve IT je významné zlepšení hodnot při kombinaci statin + ezetimib.
Inhibitory PCSK-9 – Jedná se o nejmodernější léky při dyslipidemiích, podávají se minimálně pro vysokou cenu, jsou ovšem předmětem řady klinických studií.
Vyšetření lipidů
Diagnózu poruchy metabolizmu tuků je vhodní určit alespoň ze 2 měření.
Na začátku terapie je vhodné efekt zkontrolovat za 4-12 týdnů, pak za stejnou dobu provést další kontrolu a po stabilizaci kontroly 1x ročně.
CK + JT se doporučuje nabrat vstupně a při první kontrole.
Ateroskleróza
Ateroskleróza je chronický patologický proces postihující krevní tepny související s ukládáním lipidů do jejich stěny.
V první fázi se v intimě cév kumulují lipidy intracelulárně v makrofázích (pěnové buňky), následně i extracelulárně za vzniku ateromů. Tento proces způsobuje vznik neinfekčního zánětu, při kterém se v daných místech ukládá vazivo. Vzniklé fibroateromy se mohou dále zvětšovat, nebo akutně komplikovat (ruptura, vznik trombu).
Příčiny: Riziko aterosklerózy roste s věkem, vyšší výskyt je u mužů. Důležitým rizikovým faktorem jejího rozvoje je kouření, hypertenze, dyslipidemie a diabetes. Stran dyslipidemie je nejdůležitějším faktorem zvýšená hladina LDL cholesterolu, který je aktivně vychytáván makrofágy v intimě krevních arterií.
Vzniklé aterosklerotické pláty rozlišujeme na stabilní a nestabilní. Stabilní plát je kryt poměrně silnou vazivovou vrstvou obsahující kolagen, zatímco nestabilní pláty mají tuto vrstvu tenkou. Při ruptuře povrchové vrstvy dochází ke krvácení do plátu za vzniku trombu, což je následováno akutním zúžením, nebo kompletním uzávěrem lumen cévy.
Projevy: Ateroskleróza je poměrně dlouho asymptomatická, postupně se může projevovat chronickou ischemií orgánů v případě výrazného tepenného zúžení. Na principu aterosklerózy se rozvíjí ICHS, ICHDKK, vzácnější břišní angina pectoris, některé formy chronické dyscirkulační encefalopatie a onemocnění ledvin při stenóze renálních tepen. Akutní uzávěr některé z tepen pak může způsobit akutní infarkt myokardu, akutní ischemickou CMP, akutní uzávěr tepny dolní končetiny apod.
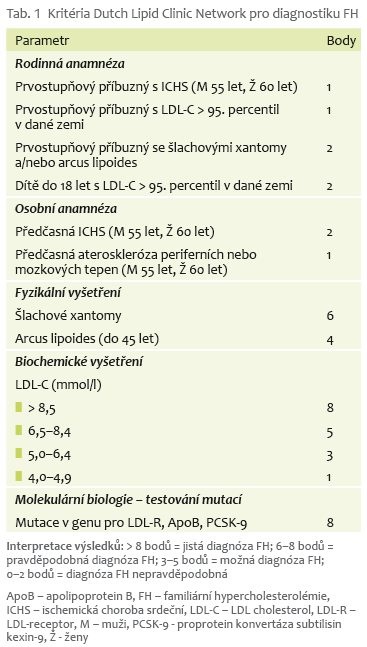
Familiární hypercholesterolemie
Jedná se o skupinu geneticky podmíněných poruch, které způsobují poruchu vychytávání LDL cholesterolu a výrazné zvýšení jeho sérové koncentrace. Nejčastějším podkladem je mutace LDL receptoru. Onemocnění se projevuje izolovanou hypercholesterolemií (u heterozygotů 7-15 mmol/l, u homozygotů nad 15 mmol/l), výskytem xantomů a xantelezmat a akcelerovanou aterosklerózou s časnějšími kardiovaskulárními komplikacemi. Základem terapie jsou statiny v dostatečné dávce co nejdříve po zjištění diagnózy.