Perorální antidiabetika (PAD) jsou léčiva užívaná u cukrovky 2. typu. Jak si můžete přečíst v příslušném textu, je tato forma cukrovky komplexní metabolickou chorobou. Principem jejího vzniku je postupně klesající citlivost tkání na inzulin vyráběný ve slinivce břišní. Inzulin se sice vyrábí v dostatečné (a zprvu dokonce ve zvýšené) míře, ale ztrácí schopnost umožnit vstup cukrů do buněk. To vede ke zvýšené hladině krevního cukru, což je základní poznávací znak cukrovky. Po jisté době se buňky tvořící nadbytek neúčinkujícího inzulinu vyčerpají a hladina inzulinu začne klesat. To celkový stav jen zhorší.
Pozn. 1: Cukrovka 1. typu je zcela jiné onemocnění, při kterém imunitní systém těla zničí buňky vyrábějící inzulin, a proto dojde k poklesu tvorby inzulinu. Nedostatek inzulinu logicky vede ke zvýšení hladiny krevního cukru. Více si přečtěte v příslušném textu.
Pozn. 2: Jak čas plyne a objevují se další léky této skupiny, začíná být samotný název dost nepřesný. Perorální u léků znamená "podávaný ústy" a nové léky této skupiny se aplikují injekčně (typicky podkožně). Lepší než o PAD je proto přesnější mluvit o neinzulinových antidiabeticích.
Léčba cukrovky 2. typu se provádí změnou životního stylu (zdravá strava, dostatek pohybu, redukce hmotnosti), pomocí oněch PADů a v pokročilejších fázích nemoci také inzulinem. Jednotlivé možnosti léčby lze přirozeně kombinovat. PADy jsou léky s nejrůznějšími účinky, nejčastěji zlepšují citlivost buněk na účinek inzulin (a tím zlepší vstup cukru z krve do buněk) nebo stimulují buňky slinivky břišní tvořící inzulin k vyšší činnosti. Jaké známé skupiny PADů?
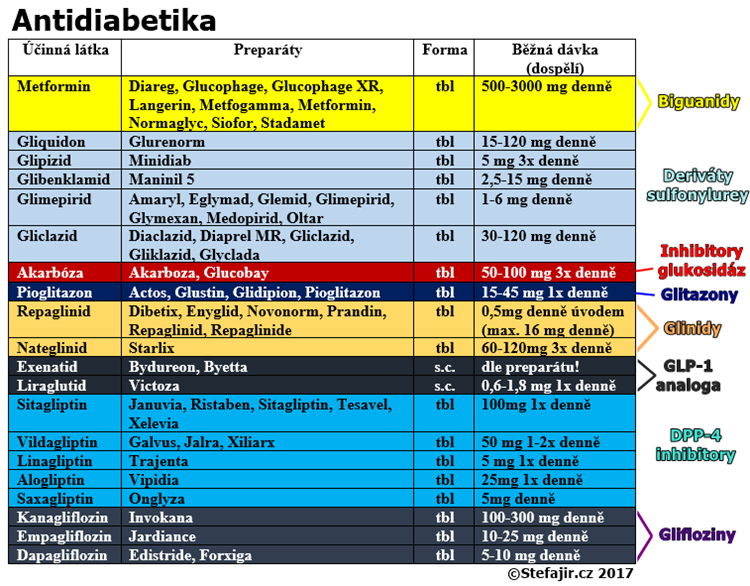
1. Biguanidy – Do této skupiny spadá zejména sloučenina známá jako metformin, kterou najdeme v lécích, jako je např. Siofor, Apo-Metformin, Metformin, Glucophage a Stadamet. Metformin je v podstatě základem léčby lidí s cukrovkou 2. typu a měl by být nasazen co nejdříve po stanovení diagnózy cukrovky, případně již u jedinců s tzv. prediabetem. Lze ho užívat v relativně vysokých dávkách, až kolem 3000 miligramů denně, ale obvykle se nepodává dávka vyšší než 2 tisíce miligramů denně. Metformin může pacient užívat samostatně nebo kombinovat s jinými PADy, či s inzulinem. Sám o sobě nezvyšuje riziko hypoglykémie, což je velký rozdíl oproti sloučeninám sulfonylurey. Dobrý efekt má metformin obzvláště u obézních pacientů.
Nevýhody: Efekt metforminu je skvělý, bohužel může způsobit nebezpečnou laktátovou acidózu (těžké překyselení organismu), která může člověka usmrtit. Z toho důvodu by neměl být metformin používán u lidí se selháváním ledvin a u alkoholiků a doporučuje se jeho dočasné vysazení u pacientů před nástupem na větší operační zákrok v celkové anestezii. Kontroverzní je použití metforminu u pacientů se srdečním selháváním - dříve doporučované nebylo, nyní se již doporučuje.
2. Léky ze skupiny derivátů sulfonylurey – Toto je široká skupina léků, které svým účinkem zvyšují tvorbu inzulinu ve slinivce břišní. Patří sem celá řada různých účinných sloučenin a z nich odvozených léků:
Gliquidon - lék Glurenorm
Glipizid - lék Minidiab
Gliclazid - např. léky Diadeon, Gliclazid, Diaprel MR, Normodiab, Glyclada a další
Glimepirid - např. léky Amaryl, Eglymad, Glemid, Glimepirid, Oltar a další
Glibenklamid - lék Maninil
Nevýhody: Základní nevýhodou této skupiny léků je riziko hypoglykémií. Účinek těchto léků může někdy snížit hladinu cukru příliš, typické je to zejména u lidí nepravidelně se stravujících. Proto bychom měli na rozdíl od metforminu podávat tyto léky v co nejmenších dávkách a jen opatrně je zvyšovat. Určitou nevýhodou je, že některé z těchto léků mohou stimulací slinivky způsobit rychlejší vyhasnutí jejích funkcí a urychlit dobu, kdy se v ní inzulin přestane vyrábět. Deriváty sulfonylurey by se neměly užívat u pacientů s těžší poruchou jaterních a ledvinných funkcí.
I přes výše zmíněné nevýhody jsou deriváty sulfonylurey mnohdy základním pilířem léčby diabetiků, a to jak samostatně, tak v kombinaci s jinými PADy.
3. Glinidy – Glinidy podobně jako předchozí skupina zvyšují uvolňování inzulinu z buněk slinivky břišní. Patří sem například léky, jako je Enyglid, Novonorm a Prandin. Mají rychlý nástup účinku a nemají tak vysoké riziko hypoglykémie, jako deriváty sulfonylurey.
4. Inhibitory střevních glukozidáz – Základním zástupcem je sloučenina akarbóza, kterou obsahují léky Akarboza a Glucobay. Běžná dávka je 100 miligramů 3x denně těsně před hlavními jídly. Akarbóza působí na zcela jiném principu než předchozí léky. Blokuje enzymatické štěpení cukrů ve střevě a tím i jejich vstřebávání do krve. Díky akarbóze se tak po jídle méně zvyšuje hladina krevního cukru. Nezvyšuje riziko hypoglykémie.
Nevýhody: Účinek akarbózy není nijak závratný, a proto se hodí spíše do kombinace s jinými PADy, kdy zvyšuje jejich účinnost. Určitým problémem jsou i vyšší doplatky u tohoto léku. Já osobně mám nicméně s akarbózou dobré zkušenosti.
5. Thiazolidindiony – Tento krkolomný název označuje novější skupinu léků, do níž patří např. sloučenina pioglitazon, kterou obsahuje lék Pioglitazon. Léky této skupiny podobně jako biguanidy zvyšují citlivost tkání na účinek inzulinu.
Nevýhody: Relativně nepříjemnou nevýhodou pro běžného internistu je pomalý nástup účinku, udává se, že ideálního působení dosahuje lék až za cca 8 týdnů užívání. Vzhledem k tomu, že pobyt na interním lůžkovém oddělení dosahuje průměrně 1-2 týdnů, nemá lékař možnost monitorovat efekt, a proto jsou tyto léky dle mého názoru využitelné zejména v diabetologických ambulancích.
6. Inkretiny – Inkretiny jsou látky, které se v našem těle vyskytují přirozeně. Jejich účinky na metabolismus cukrů a inzulinu jsou komplexní – zvyšují sekreci inzulinu a jeho uvolňování ze slinivky po příjmu potravy, snižují chuť k jídlu, zpomalují vyprazdňování žaludku apod.
Léky řadící se to této skupiny jsou vlastně synteticky vyráběná a mírně vylepšená analoga těchto přirozených látek. Patří k nim například analoga GLP-1, jako je sloučenina exenatid (obsažena v léku Byetta), liraglutid (např. lék Victoza) a semaglutid (např. lék Rybelsus a Ozempic). V tomto ohledu mají pak výhodu léky z podskupiny tzv. DPP-4 inhibitorů, které se užívají pohodlně ve formě tablet. DPP-4 inhibitory nejsou inkretiny samy o sobě, ale svým účinkem zabraňují rozkladu inkretinů v našem těle a umocňují tak jejich účinek. Příkladem takového inkretinového DPP-4 inhibitoru je sloučenina sitagliptin (např. lék Januvia), vildagliptin (např. lék Galvus), linagliptin (lék Trajenta) a alogliptin (lék Vipidia).
7. Léky zvyšující uvolňování cukrů do moči – Toto jsou moderní léky proti cukrovce známé jako glifloziny. Léky této skupiny působí na ledviny a zvyšují ztráty cukru do moči, což vede ke snížení hladiny krevního cukru. Obávané komplikace ve smyslu zvýšení četnosti infekcí močových cest (bakterie mají cukr v moči moc rády) a snadnější dehydratace pacienta (s cukrem totiž z těla odchází i voda) se prozatím nepotvrdily. Užívanou sloučeninou je například dapagliflozin (lék Forxiga), kanagliflozin (lék Invokana) a empagliflozin (lék Jardiance).
8. Kombinované preparáty - Postupně se na trhu stále více objevují kombinované preparáty, kde je přítomno více účinných látek v jedné tabletě. Populární jsou zejména kombinace metforminu s DPP-4 inhibitory a kombinace metforminu s glifloziny. Přehled některých z nich najdete v tabulce na konci tohoto textu.
Krátké zopakování výše zmíněných skupin léků, tentokráte ale dle způsobu jejich účinku:
1. Zvýšení citlivosti tkání na účinek inzulinu – biguanidy, thiazolidindiony
2. Zvýšené uvolňování inzulinu ze slinivky břišní – deriváty sulfonylurey, glinidy
3. Blokování štěpení a vstřebávání cukrů ve střevě – akarbóza
4. Léky s komplexním účinkem na metabolismus cukrů a inzulinu – inkretiny
5. Léky zvyšující ztráty cukrů do moči – glifloziny
6. Kombinované preparáty
Přehled moderních antidiabetik (2017):

Zdroje
http://wp.interna-cz.eu
https://www.medicinapropraxi.cz



